La periodontitis es una enfermedad inflamatoria grave que afecta las encías y los tejidos circundantes. Esta condición generalmente surge como resultado de infecciones bacterianas. Mientras que la enfermedad puede llevar a la pérdida de dientes, también está asociada con trastornos sistémicos como enfermedades cardíacas y vasculares. Si no se trata, puede causar daños permanentes tanto en la salud oral como en la salud general.**
Periodontitis: Una Enfermedad que Amenaza las Encías y el Soporte Dental
La periodontitis es una enfermedad grave que resulta en la inflamación de las encías y los tejidos circundantes, causando la pérdida de hueso y encía. A menudo se desarrolla debido a infecciones bacterianas y, si no se trata, puede llevar a la pérdida de dientes. Este proceso inflamatorio que comienza en las encías se extiende con el tiempo a los tejidos más profundos y afecta la estructura ósea.
Las causas de la enfermedad incluyen varios factores:
- Formación de biofilm bacteriano
- Higiene bucal deficiente
- Predisposición genética
Además de estos, los factores ambientales y las elecciones de estilo de vida también pueden aumentar el riesgo de periodontitis. Por ejemplo, el cuidado dental irregular y la mala alimentación preparan el terreno para la acumulación de placa bacteriana y, posteriormente, la inflamación de las encías. Hábitos como fumar también pueden facilitar la inflamación de las encías.
Los efectos de la periodontitis no se limitan solo a la salud bucal. También tiene efectos negativos en la salud general, como su asociación con enfermedades cardíacas y diabetes.
Causas Principales de la Periodontitis
En particular, la placa y el sarro acumulados en los dientes son los principales desencadenantes de esta enfermedad. La falta de higiene bucal conduce a la inflamación de las encías, que con el tiempo puede convertirse en una enfermedad periodontal. La inflamación de las encías comienza rápidamente con la interrupción de la higiene y se puede revertir con un cuidado regular. Otros factores que aceleran la propagación y la gravedad de la enfermedad periodontal incluyen:
- Surcos de desarrollo,
- Restauraciones mal hechas,
- Predisposición genética,
- Fumar,
- Altos niveles de estrés.
Cada uno de estos factores juega un papel crítico en el desarrollo de la periodontitis y deben tenerse en cuenta en la gestión de la enfermedad.
Prevalencia de la Periodontitis
La periodontitis se considera una fase avanzada de las enfermedades de las encías y se presenta de diversas formas. La periodontitis crónica está especialmente relacionada con la acumulación de placa y sarro y se observa predominantemente en adultos. Por otro lado, la periodontitis agresiva, que presenta características familiares, progresa más rápidamente en individuos jóvenes. Además de estos dos tipos principales, existen otras dos subcategorías:
Periodontitis agresiva localizada (LAP)
- 2,6% en afroamericanos
- 1-5% en africanos
- 0,2% en asiáticos
- 0,5-1% en norteamericanos
- 0,3-2% en sudamericanos
Periodontitis agresiva generalizada (GAP)
- Prevalencia general del 0,13%
- LAP es inferior al 1%
Estos datos muestran que la prevalencia de la periodontitis varía según el origen étnico y el lugar de residencia. Mientras que la periodontitis crónica es más común en países en desarrollo, los países desarrollados tienen mayores tasas de acceso al tratamiento.
Proceso de Periodontitis
La periodontitis comienza con la formación de biopelículas resultantes de infecciones bacterianas. Rápidamente se forma una película adquirida en la superficie dental, seguida de la adhesión inicial de bacterias. Inicialmente, bacterias grampositivas como Streptococcus y Actinomyces predominan como colonizadores principales de la placa dental. Los receptores de adhesinas en estas bacterias se unen a la película, facilitando acumulaciones posteriores.
- Colonización bacteriana inicial: Streptococcus y Actinomyces se asientan después de la formación de la película.
- Formación de biopelículas: Las bacterias forman una biopelícula protectora, ganando resistencia a los antibióticos.
- Actividades metabólicas: Los canales de circulación dentro de la biopelícula aseguran la distribución de nutrientes y la eliminación de desechos.
Como proceso crónico, la progresión de la periodontitis continúa con la interacción de complejos microbianos. Los grupos conocidos como complejo rojo y complejo naranja predominan en formas más severas de la enfermedad. El mecanismo de detección de quórum regula el comportamiento coordinado y la expresión genética de las bacterias. Este proceso facilita la propagación de la enfermedad y puede dañar el tejido gingival. La periodontitis mantiene y desarrolla su microecosistema a través de:
- Cambios en el pH y metabolitos: Las condiciones cambiantes dentro de la biopelícula respaldan la supervivencia de diferentes tipos de bacterias.
- Formación de anoxia: A medida que aumenta la placa dental, los niveles de oxígeno disminuyen y se reproducen bacterias anaerobias.
Durante este proceso, el sistema inmunitario innato del paciente responde enviando neutrófilos al área infectada. Estas células aumentan la inflamación, causando enrojecimiento e hinchazón en las encías. La respuesta inmunitaria adaptativa se activa de la siguiente manera:
- Aumenta la liberación de mediadores como la interleucina 1-beta y el factor de necrosis tumoral.
- La activación de linfocitos B y T mejora la lucha contra la infección.
Las consecuencias de la periodontitis incluyen la destrucción de los tejidos y huesos que sostienen los dientes. La activación de RANK juega un papel importante en este proceso, provocando que los osteoclastos inicien la destrucción ósea. Esta situación puede avanzar hasta la pérdida de dientes.
Análisis de Tejidos: Etapas Microscópicas de la Periodontitis
El desarrollo de la periodontitis comienza con la fase de gingivitis y progresa a través de varios cambios histopatológicos a nivel microscópico. La primera etapa, conocida como la lesión inicial, establece la base de la inflamación de las encías. En esta fase se observan ulceraciones menores en el epitelio sulcular. Si no se trata, esta situación se convierte en una lesión temprana.
- Lesión inicial: Comienza la infiltración de células inflamatorias.
- Lesión temprana: Las fibras de colágeno en la lámina propia comienzan a deteriorarse.
- Lesión establecida: La inflamación se propaga del epitelio al tejido conectivo.
A medida que la inflamación se propaga al tejido conectivo, la lesión establecida progresa a una etapa avanzada. En este proceso, las fibras de colágeno sufren daños severos. Como resultado, los elementos de conexión en las encías se debilitan, manifestándose clínicamente como pérdida de inserción. La activación de células osteoclásticas inicia la resorción ósea. Esta destrucción ósea marca el comienzo del proceso que puede conducir a la pérdida de dientes. Cada etapa es crucial para el progreso de la periodontitis.
Síntomas y Métodos de Examen
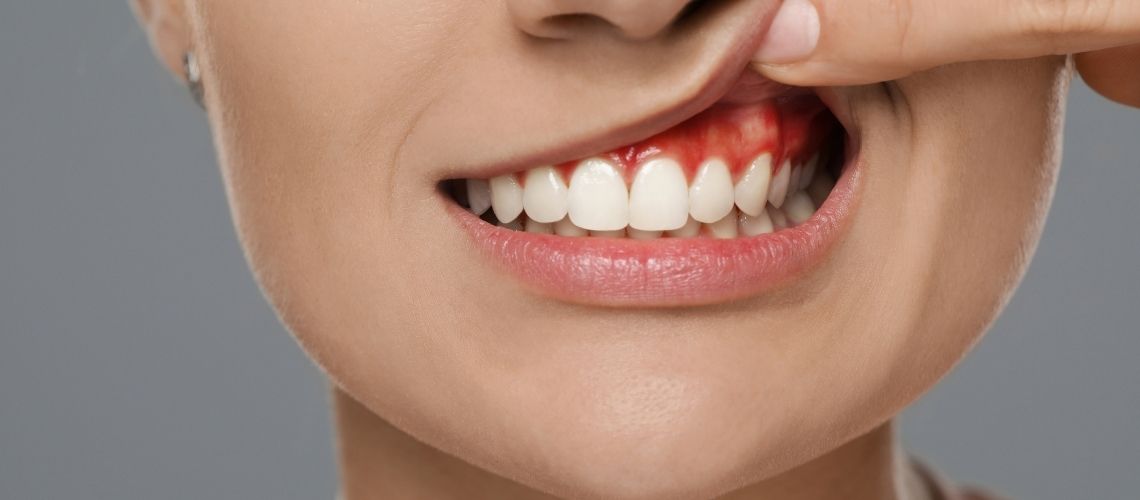
La periodontitis se presenta con varios síntomas en etapas tanto tempranas como avanzadas. Inicialmente, los pacientes pueden notar enrojecimiento e hinchazón en las encías. Esto generalmente viene acompañado de sensibilidad en las encías y molestias al comer. A medida que la enfermedad progresa, el sangrado de las encías se vuelve más frecuente y severo. En particular, el sangrado puede observarse durante el cepillado de los dientes o al consumir alimentos duros.
La retracción de las encías es un signo evidente de periodontitis. La exposición de las raíces de los dientes debido a la retracción de las encías causa sensibilidad dental. Además, pueden formarse nuevos espacios entre
los dientes, lo que lleva a la acumulación de restos de alimentos. A medida que la enfermedad progresa, las estructuras de soporte de los dientes se debilitan y comienza la movilidad dental. Esto se vuelve especialmente evidente al masticar.
Para diagnosticar la periodontitis, el dentista realiza un examen oral detallado. Durante este examen, se evalúa la salud de las encías y el grado de retracción de las encías. La pérdida de inserción gingival generalmente se mide con una sonda periodontal. Esta herramienta determina la profundidad del bolsillo entre la encía y el diente.
- La profundidad de los bolsillos periodontales varía de 4 a 12 mm.
- Sangrado de las encías: Sangrado de las encías durante el cepillado.
Las radiografías avanzadas muestran la presencia y el grado de pérdida ósea alveolar. Estas imágenes también muestran el estado de las raíces dentales y la salud de los tejidos circundantes, proporcionando una comprensión más clara de la etapa de la periodontitis.
Proceso de Diagnóstico y Métodos
El diagnóstico de la periodontitis se realiza tanto mediante exámenes clínicos como radiográficos. Primero, se realiza un examen clínico exhaustivo de la salud dental y gingival del paciente. Este examen evalúa los signos de inflamación en las encías, la acumulación de placa y las anomalías en el desarrollo dental. El examen clínico incluye los siguientes elementos:
- Inconsistencias en el desarrollo que indican la acumulación de placa en los dientes.
- El sangrado durante la sondaje se considera un signo de inflamación.
- La profundidad de los bolsillos periodontales se mide con sondas manuales o sensibles a la presión.
- Determinación de la afectación de furcación.
- Evaluación de la retracción gingival y el nivel de inserción clínica.
Después de este examen, se evalúa la extensión y ubicación de la pérdida ósea mediante métodos radiográficos. La evaluación radiográfica puede incluir las siguientes técnicas de imagen:
- Radiografía periapical intraoral
- Radiografía de aleta de mordida
- Radiografía panorámica
Estas radiografías muestran detalladamente la cantidad de pérdida ósea y el estado de las raíces dentales. En casos de periodontitis agresiva, las radiografías destacan la pérdida ósea vertical y los defectos de arco en la región molar.
Enfoques de Tratamiento y Manejo del Paciente
El objetivo principal del tratamiento de la periodontitis es mejorar la salud de las encías y preservar los tejidos periodontales. El proceso de tratamiento varía según la gravedad de la enfermedad e incluye diversos métodos. Primero, es necesario reducir los factores locales y la carga bacteriana. Además, los cambios en el estilo de vida del paciente son de gran importancia. Especialmente, se alienta a dejar de fumar y el uso de tabaco.
Algunas medidas implementadas durante el tratamiento periodontal incluyen:
- Escalado y alisado radicular: Eliminación de sarro y placa.
- Enjuagues y pastas dentales especiales: Reducción de la carga bacteriana y apoyo a la higiene bucal.
- Aplicaciones locales de medicamentos: Dirigidas a microorganismos en áreas infectadas.
Otras Formas Importantes de Enfermedad Periodontal
La enfermedad periodontal tiene diversas formas que pueden influir en los enfoques de tratamiento. Primero, la gingivitis ulcerativa necrotizante aguda presenta síntomas como dolor severo y rápida pérdida de tejido en las encías. Esta condición generalmente aumenta el riesgo de ulceración e infección. El absceso gingival o periodontal se caracteriza por dolor y hinchazón de inicio repentino.
- Inflamación ulcerativa necrotizante aguda: Incluye dolor severo y pérdida de tejido en las encías.
- Absceso gingival: Dolor de inicio repentino e hinchazón en las encías.
Las lesiones endodónticas-periodontales se deben a problemas tanto pulpares como periodontales. Finalmente, la periodontitis refractaria son casos persistentes que no responden a los tratamientos estándar. Este tipo de situaciones dificulta la gestión de la enfermedad y generalmente requiere métodos de tratamiento más agresivos.
Pronóstico y Variables de la Periodontitis
El curso de la periodontitis está determinado por varios factores. Primero, la posición de los dientes en la estructura mandibular es de gran importancia. Por ejemplo, los caninos mandibulares generalmente tienen un riesgo menor, mientras que los segundos molares maxilares tienen el mayor riesgo. Además, las irregularidades periodontales observadas en los dientes y la posición de los dientes afectan directamente el pronóstico de la enfermedad.
Algunos factores críticos que determinan el progreso de la enfermedad incluyen:
- Aumento de la profundidad de los bolsillos periodontales
- Movilidad dental
- Pérdida ósea observada
- Afectación de furcación
- Dientes mal posicionados
- Proporción corona-raíz insuficiente
La presencia de estos factores generalmente conduce a un peor pronóstico. Sin embargo, la atención a la higiene bucal del paciente y dejar de fumar contribuyen a la mejora de la condición. Además, la reducción de la movilidad dental se considera un desarrollo positivo. En la fase de mantenimiento, los dientes en áreas sangrantes tienen tres veces más riesgo de pérdida de inserción en comparación con las áreas no sangrantes.
Posibles Problemas de Salud
La periodontitis puede conducir a otros problemas de salud graves en el cuerpo. Si no se trata, la enfermedad afecta negativamente no solo la salud bucal sino también la salud general. Por lo tanto, es importante diagnosticar y manejar eficazmente la enfermedad.
Los efectos locales y sistémicos de la periodontitis incluyen:
- Aumento de los niveles de proteína C reactiva: Esto puede aumentar el riesgo de enfermedades cardíacas.
- Diabetes tipo II: La periodontitis puede dificultar el control del azúcar en la sangre, afectando negativamente la gestión de la diabetes.
- Enfermedad pulmonar obstructiva crónica: La inflamación en la salud bucal puede dañar los pulmones.
- Bebés con bajo peso al nacer: En mujeres embarazadas, la periodontitis puede provocar complicaciones prenatales y bebés con bajo peso al nacer.
Estas complicaciones están asociadas con la activación y el mantenimiento de respuestas inflamatorias en el cuerpo debido a la periodontitis. La intervención en las primeras etapas de la enfermedad desempeña un papel crucial en la prevención de efectos destructivos.
Medidas Preventivas y Directrices para Pacientes
La prevención de la periodontitis comienza con prácticas efectivas de higiene bucal. Cepillarse los dientes regularmente es un paso fundamental para mantener encías saludables. En particular, la técnica de cepillado de Bass es muy efectiva en el control de la placa.
Además, es necesario incorporar el uso de hilo dental en la rutina diaria de cuidado bucal. Esto es vital para limpiar la placa acumulada entre los dientes. Los pacientes deben usar hilo dental después de cada comida.
- Técnicas de cepillado dental: Se recomienda especialmente el método de Bass.
- Limpieza interdental: Se debe utilizar hilo dental o cepillos interdentales.
El consumo de tabaco puede aumentar la gravedad de las enfermedades periodontales. Por lo tanto, dejar de fumar es crucial para proteger la salud de las encías. La gestión de las enfermedades periodontales no debe limitarse solo al tratamiento, sino que también debe incluir un programa de cuidado integral con controles regulares y recordatorios.

El dentista Handan Nohutcuoğlu se graduó en la Facultad de Odontología de la Universidad de Ege en 1987. Ha adquirido experiencia en diversos campos trabajando en muchos policlínicos dentales a lo largo de su carrera, combinando sus conocimientos y experiencia. Actualmente continúa trabajando en Hollywood Dental.